过敏性休克导致肺部渗出 什么是过敏性休克
一、什么是过敏性休克

过敏性休克是—种既罕见又严重的全身性过敏性反应,它可造成呼吸道缩窄和血压突然下降。若不马上治疗,过敏性休克可引起死亡。昆虫刺伤及服用某些药品(特别是那些含青霉素的药品),是最常引发过敏性休克的原因。某些食物(例如:花生、贝类、蛋和牛奶)也会引起过敏性反应。
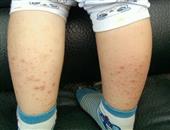
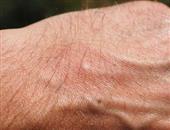
对某些特定物质敏感的人,只要在接触到这些物质数分钟后,就会出现反应。病初,有嘴唇、舌、咽喉发痒或灼热感,尾随的症状有:1、出现发痒的斑丘疹。2、肤色苍白、出汗。3、焦虑。4、眼睑、口唇和舌头肿胀。5、脸部和颈部肿胀。6、呼吸困难。7、腹痛,有时出现恶心或呕吐症状。8、若是婴儿,会有拒食症状,有时也有因吞咽困难而流涎的症状。
如果孩子出现上述症状,应叫救护车,或带立即带孩子前往医院急诊。医生可能会马上给患儿打一针肾上腺素以升高过低的血压,并同时检查患儿是否有呼吸问题,并且可能将一支管子插到患儿的呼吸道,以帮助他进行机械性呼吸。假如患儿心跳已经停止,那么医生可能会按摩患儿的心脏。为了缓解肿胀和发痒症状,医生可能会给患儿注射抗组织胺或类固醇药品,同时进行静脉输液,以便使患儿血压恢复正常。
预防过敏性休克主要是让患儿避免与引起其过敏性休克的物质接触,医生也可能会开出一剂肾上腺素以备不时之需。父母应将患儿的过敏病情告知他就读的学校,并且让孩子戴着可以警示他人留意其过敏病情的标志。
二、过敏性休克临床表现
(一)皮肤粘膜表现往往是过敏性休克最早且最常出现的征兆,包括皮肤潮红、瘙痒,继以广泛的荨麻疹和(或)血管神经性水肿;还可出现喷嚏、水样鼻涕、音哑、甚而影响呼吸。
(二)呼吸道阻塞症状是本症最多见的表现,也是最主要的死因。由于气道水肿、分泌物增加,加上喉和(或)支气管痉挛,患者出现喉头堵塞感、胸闷、气急、喘鸣、憋气、紫绀、以致因窒息而死亡。
(三)循环衰竭表现病人先有心悸、出汗、面色苍白、脉速而弱;然后发展为肢冷、发绀、血压迅速下降,脉搏消失,乃至测不到血压,最终导致心跳停止。少数原有冠状动脉硬化的患者可并发心肌梗塞。
(四)意识方面的改变往往先出现恐惧感,烦躁不安和头晕;随着脑缺氧和脑水肿加剧,可发生意识不清或完全丧失;还可以发五笔型抽搐、肢体强直等。
(五)其他症状比较常见的有刺激性咳嗽,连续打嚏、恶心、呕吐、腹痛、腹泻,最后可出现大小便失禁。
三、过敏性休克导致肺部渗出

(一)迷走血管性昏厥(或称迷走血管性虚脱,vasovagalcollapse)多发生在注射后,尤其是病人有发热、失水或低血糖倾向时。患者常呈面色苍白、恶心、出冷汗,继而可昏厥,很易被误诊为过敏性休克。但此症无瘙痒或皮疹,昏厥经平卧后立即好转,血压虽低但脉搏缓慢,这些与过敏性休克不同。迷走血管性昏厥可用阿托品类药物治疗。
(二)遗传性血管性水肿症(hereditaryangioedema)这是一种由常染色体遗传的缺乏补体C1酯酶抑制物的疾病。患者可在一些非特异性因素(例如感染、创伤等)刺激下突然发病,表现为皮肤和呼吸道粘膜的血管性水肿。由于气道的阻塞,患者也常有喘鸣、气急和极度呼吸困难等,与过敏性休克颇为相似。但本症起病较慢,不少病人有家族史或自幼发作史,发病时通常无血压下降、也无荨麻疹等,据此可与过敏性休克相鉴别。
(三)过敏性休克的特异性病因诊断对本症的防治具有重要意义,唯进行过敏原检测应该在休克解除后;在停用抗体克及抗过敏药物后;如作皮肤试验,最好必要的抗休克药物。少数皮试阴性患者仍有发生本症的可能。
四、过敏性休克如何治疗

必须当机立断,不失时机地积极处理。
①立即停止进入并移支可疑的过敏原、或致病药物。结扎注射或虫咬部位以上的肢体以减缓吸收,也可注射或受螫的局部以0.005%肾上腺素2~5ml封闭注射。
②立即给0.1%肾上腺素,先皮下注射0.3~0.5ml,紧接着作静脉穿刺注入0.1~0.2ml,继以5%葡萄糖液滴注,维持静脉给药畅通。肾上腺素能通过β受体效应使支气管痉挛快速舒张,通过α受体效应使外周小血管收缩。它还能对抗部分Ⅰ型变态反应的介质释放,因此是救治本症的首选药物,在病程中可重复应用数次。一般经过1~2次肾上腺素注射,多数病人休克症状在半小时内均可逐渐恢复。反之,若休克持续不见好转,乃属严重病例,应及早静脉注射地塞米松10~20mg,琥珀酸氢化考的松200~400mg。也可酌情选用一批药效较持久,副作用较小抗休克药物如去甲肾上腺素、阿拉明(间羟胺)等。同时给予血管活性药物,并及时补充血容量,首剂补液500ml可快速滴入,成人首日补液量一般可达400ml。
③抗过敏及其对症处理,常用的是扑尔敏10mg或异丙嗪25~50mg,肌肉注射,平卧、吸氧,保持呼吸道畅通。
由于处于过敏休克疾患时,病人的过敏阈值甚低,可能使一些原来不过敏的药物转为过敏原。故治疗本症用药切忌过多过滥。