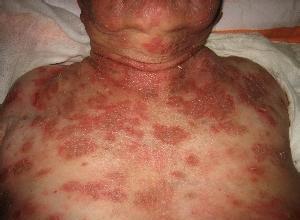
一、天疱疮患者能活多长时间
天疱疮是一种自身免疫力下降,导致的病毒性皮肤病的一种。天疱疮并不是不治之症,而是可以治疗并且达到临床治愈的效果的。所以,直接说天疱疮患者活不了多久了这是很不负责任的说法。开始的时候是采取西药和仪器进行治疗的,比如说常规的抗生素类的药物,以及消炎的药物,配合放疗一起治疗,后期需要中药进行调理。
天疱疮是一种没有传染性的疾病,多半是因为皮肤受到炎症的刺激或者是过敏原的刺激导致的一些症状,这些症状多半是因为骚痒,不停的去抓导致伤口破溃,引起皮肤的感染,严重的情况可以导致败血症或者是全身性的感染,免疫力下降,需要及时到医院进行检查,长期不治愈会产生疤痕,服用药物可以使用一些糖皮质激素类,都是还有很好的效果,注意保持皮肤的清洁。
二、天疱疮是怎么回事
病因
天疱疮是一种自身免疫性疾病。在各型天疱疮患者血循环中均存在有抗角朊细胞间物质抗体,而且抗体滴度与病情轻重平行。在表皮器官培养中加入天疱疮患者血清,48一72小时后可在基底细胞上部出现棘刺松解现象。棘刺松解的发生可能与抗原抗体结合后产生的蛋白酶有关,已证实天疱疮抗体与角朊细胞结合后,可使表皮细胞释放纤维蛋白溶酶原激活物,后者使纤维蛋白酶系统激活而导致棘刺松解。天疱疮抗原存在于角朊细胞的连接蛋自桥粒,为糖蛋白,寻常性天疱疮的抗原分子量为210000u(道尔顿);红斑性天疱疮抗原为桥粒芯糖蛋白,分子量为160000u。[1]
病理说明
基本病理变化为表皮棘细胞的棘刺松解,形成表皮内裂隙和大疱。疱液中有棘刺松解细胞,这种细胞胞体大,呈球形,胞核大而深染,胞浆均匀嗜碱性。
不同型棘刺松解的部位不同。寻常性天疱疮的棘刺松解发生在基底层上方,因此水疱在基底层上。增殖性天疱疮的棘刺松解部位与寻常性相同,但有明显的棘层肥厚和乳头瘤样增生,并有嗜酸性粒细胞组成的表皮内脓肿。落叶性、红斑性天疱疮的棘刺松解部位在颗粒层或棘层上部,形成的疱最为浅表。瘤疹样天疱疮的棘刺松解发生在棘层中部,疱内有嗜酸性粒细胞或中性粒细胞。
三、天疱疮有哪些表现
(一)寻常性天疱疮(pemphigusvulgaris)是最重及常见的一型。大部分病人在皮肤损害发生之前4一6个月先有口腔粕膜的水疱或糜烂。皮肤损害为大小下一的浆液性大疱,疱壁较薄、松弛易破,成为糜烂面,且很少自行愈合。疱常在外观正常的皮肤上发生,若以手指将疱轻轻加以推、压,可使疱壁扩展、水疱加大,或稍用力推擦外观正常的皮肮,亦可使表皮脱落或于搓后不久出现水疱,称棘刺松解征或尼氏征(Nikolskysign)。
本病开始可仅有少数水疱,常见于胸、背部,以后水疱逐渐增多,可渐遍发全身。由于疱壁薄,很易破裂而成为大片的潮红糜烂面。若继发感染,则有脓疱及脓痂,分泌物有一股难闻的臭昧。若不及时治疗,水疱及糜烂面不断向周围扩大,大量体液丢失,体质日渐衰弱,发生低蛋白血症,患者可因肺感染、败血症及恶液质而死亡。
(二)增殖性天疱疮(pemphigusvegetans)是寻常性天疱疮的良性型,很少见。患者一般是免疫力较强的年轻人。皮损好发于腋窝、乳房下、腹股沟、外阴、肛门周围、鼻唇沟等皱折部位。损害最初为薄壁的水疱,破溃后在糜烂面上渐渐出现乳头状的肉芽增殖,边缘常有新生水疱,使损害面积逐渐扩大。皱折部位温暖潮湿,易继发细菌及念珠菌感染,且有一股臭味。陈旧的损害表面略干燥,呈乳头瘤状。病程慢性,预后较好。
(三〕落叶性天疱疮(pemphigusfoliapeas)初起常在头、面、上胸或背部红斑基础上出现少数松弛性水疱,棘刺松解征阳性。疱壁较寻常性更薄,疱很易破裂成为糜烂面,上有黄褐色痂屑。口腔粘膜较少受累。本病皮损缓慢发展,渐波及全身,体表的大部分均为片状污秽痂屑,如落叶状。由于痂屑下分泌物被细菌等分解常产生臭味。病程慢性,患者可因衰竭或继发感染而死亡。
(四)红斑性天疱疮(pemphiguserythematosus)是落叶性天疱疮的良性型,患者健康情况一般良好。病损主要发生在头、面及胸、背上部,一般无粘膜损害。早期常在面部出现红斑,可有轻度渗出,有鳞屑及轻度结痂,痂下可见表浅糜烂。头皮及胸背部的损害呈散在直径为0.5一2.0cm大小的红斑水疱,上附痂屑。患者的原发损害是表浅续多年,偶可发展至全身而转化为落叶性或寻常性天疱疮。
四、天疱疮怎样治疗好
1.支持疗法甚为重要,应给予高蛋白高维生素饮食,注意水及电解质平衡,进食困难者应由静脉补充,全身衰竭者需少量多次输血。应注意清洁卫生并防止褥疮。
2.皮质类固醇激素为治疗本病的首选药物。常用的有泼尼松(强的松)、泼尼龙等。开始的剂量需大,以期尽快控制病情,一般先给予泼尼松,对皮损面积小于体表10%的轻症患者给以30一40mg/d,对皮损面积占体表30%左右的中症患者给以60mg/d;对皮损面积占体表50%以上的重症患者给以80mg/d,给药后密切观察病情变化。如3一5天后,仍有新水疱出现,应酌情加量。直至能控制新的水疱出现,且原有皮疹消退,维持此剂量10天一2周,然后减量。开始减量可稍快,如每周减总量的10%,减至30mg/d后要慎重。在减药过程中,若有新水疱出现应暂停减量。至病情稳定后,逐渐调整至维持量,并长期服用。减药太快或骤然停药是导致复发的主要原因。
3.免疫抑制剂与皮质类固醇激素合用可减少激素的用量,避免或减少大剂量激素的副作用,可选用雷公藤多甙30一60mg/d,硫唑嘌呤或环磷酰胺1一2mg/kg·d口服。或甲氢蝶呤10一25mg,肌内注射,每周一次。
4.对病情严重、大剂量皮质类固醇激素仍不能控制皮疹的患者可考虑采用血浆置换疗法。
5.局部治疗对有大面积糜烂者,应按二度烧伤的方式处理,换药时注意消毒及隔离措施。注意室内温度,避免着凉。清洁刨面,去除脓痂,糜烂面可用1:8000高锰酸钾浸浴或l:2000黄连素溶液清洗,或根据细菌培养选用适当抗菌素外用。口腔糜烂除用清洁及消毒含漱剂外,外涂2.5%金霉素甘油涂剂,可减轻疼痛。
6.注意事项由于激素用量较大,时间较长,在治疗过程中应严密观察其副作用。严重的有消化道溃疡出血、肺感染、糖尿病、肺结核活动、高血压、精神症状等,一旦出现,应采取相应措施。并发感染时应作细菌培养及抗生素敏感试验,以便选用适当抗生素。并发念珠菌感染时可用抗真菌制剂,如克霉唑,氟康唑等。对使用免疫抑制剂者,应定期检查血像及肝、肾功能。